安全推進ブログは次ののURLに変更しました。
https://safetynet.spec-academy.com/blog
医療安全全国フォーラム2021
医療安全全国共同行動主催の医療安全2021フォーラムが、2021年11月23日(火・祝)にオンラインライブ配信(Zoomウェビナー)で開催されました。
第一部は講演で、第二部はパネルディスカッションでした。
私は、演題「非効率な仕事のやり方は止めよう! ~『仕事の合理的省略』のすすめ~」で約30分のプレゼンテーションしました。
医療関係者には申し訳ありませんが、医療システムの現実は4N状態(1.お金がない (No Money)、2.人が足りない (No Manpower)、3.時間がない (No Time)さらに、管理が不十分 (No Management))である、という指摘をしました。
医療安全の観点からこられを解決するには、各医療機関がバラバラで取り組むのではなく、連合軍を組んで、ヒューマンエラー低減、効率のよい作業のやり方、生産性の向上に向けて一致団結して取り組むしかない、という主張をしました。
その例の一つとして、私が自信をもって推奨している「5S活動」について紹介しました。
獨協医科大学SDセンター主催 医療安全管理者養成研修
2021年度医療安全管理者養成研修で、11月1日(講義)と2日(分析実習)の二日間、講義と技術指導をしました。 医療安全管理者養成研修はいろいろな組織の主催によって行われていますが、一つの医科大学で独自の養成研修を行っているところは、私の知っている限り、獨協医科大学だけだろうと思います。
毎年40~50名の同大学系列の職員が研修を受けています。ということは、毎年数十名の医療安全について医療安全管理者レベルの基礎知識を持った職員が養成されていることになります。
「医療安全は極めて重要である」という明確な考えで実施されていますが、これは獨協医科大学の安全文化醸成と業務改善の大きな力になると考えられます。なぜならば、医療安全を実践するためには、職員のやる気と科学的合理性が必要とされるからです。
J.リーズンは、彼の著書「組織事故」のなかで、「安全戦争(Safety War)」という言葉で、安全の取り組みを例(たと)えています。私自身が防衛大学校で学んだこともあり、この例えは実に上手いと思いました。
戦争に勝利するためには2つの条件が必要とされます。一つは、「兵士の士気」であり、もう一つは「科学的合理性」です。同様に、病院の医療安全を推進するためには、まず、職員のやる気が必要であるのは当然ですが、単にやる気だけでは限界があり、さらに、人間の行動特性や環境の与える影響に関する知識、業務の合理化の知識や活動などが必要なのです。
この研修においては、チーム力が重要であるということで、病院側の強い要求でグループワークにより分析実習が行われました。参加した職員が与えられた課題解決に積極的に取り組む様子が見られました。



医療のリスク低減と作業効率の向上の考え方
2021年9月6日月曜日
株式会社NSD主催による、ePower/CLIPユーザー会が開かれ、約90分の講演をしました。
これまでに主張していることを演題に合わせてまとめてみました。
内容
1.まず、医療の現実を理解する
① 医療システムの構造的問題
② リソース(人、モノ、金)不足
③ 標準化、共通化、統合化の遅れ
2.問題解決のための基礎知識
① ヒューマンエラーの理解
② エラー対策の考え方
3.具体的対策の例
① 個人での対策
② チームでの対策
4.組織を超えて、協力して取り組む
私の主張は、各医療機関で個別に医療安全に取り組むのではなく、お互いに協力して取り組むべきである、ということです。
また、医療の現実を直視すると、国家レベルで取り組まないと、医療の問題を解決するのは非常に困難であるということです。
主張が過激であるというご批判もあると思います。
十分理解しているつもりです。
医療安全の考え方に、少しでも参考にしていただければ幸いです。
医療安全全国共同行動が支援する5S活動への申し込み
医療安全全国共同行動では、みんなで取り組む行動目標を決めています。行動目標7:「事例要因分析から改善へ」では、技術支援部会が「5S活動支援」を行います。この紹介と参加申し込みリーフレットができましたので紹介します。
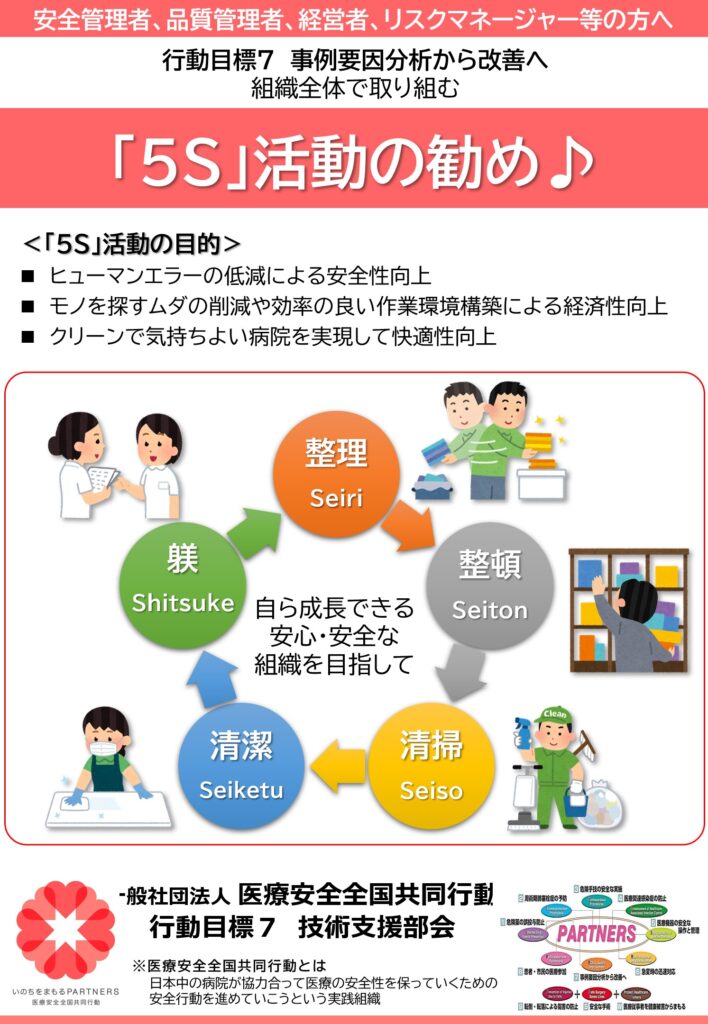

いっしょに「5S活動」に取り組みませんか。
私は一般社団法人「医療安全全国共同行動」の技術支援部会の委員をしています。
――――――――
医療安全全国共同行動“いのちをまもるパートナーズ”とは、「患者さんの安全を守り、患者さんと医療者がともに安心して治療やケアに専念できる医療環境づくりを促進するために、日本の医療を支える全国の医療機関・医療従事者・医療団体が、施設や職種、専門の壁を超えて、力を合わせて、安全目標の実現をめざす、医療界初の共同事業です。医療安全全国共同行動は2008年に発足し、その活動をさらに推進し、継続発展させるため、2013年に「一般社団法人 医療安全全国共同行動」が設立されました。」http://kyodokodo.jp/
――――――――
医療安全全国共同行動では[11の行動目標]を決めて、この行動目標それぞれに、技術支援部会があります。私の担当は「行動目標7 事例要因分析から改善へ」です。
これまでは、事例要因分析の部分で、ヒューマンエラーの関係したヒヤリハット事例の分析のために、ImSAFER分析手法を紹介してきました。このImSAFER分析手法は、エラーがなぜ起こったのかを、人間の行動モデルをベースに分析していくものです。病院の医療安全管理者はもちろん、航空や原子力などの安全に従事している人の利用が増えてきました。
次は、カイゼンへの取り組みです。カイゼンの基礎は、まず、「5S」です。2021年度から、私が代表委員である行動目標7では、各医療機関の5S活動を支援することにしました。すでに多くの病院で5S活動が行われています。これらの病院では、主に安全管理管理担当者が中心になって自助努力で、あるいは、外部の専門のコンサルタントに依頼して、5S活動が行われています。しかし、5Sそのものを知らない医療機関も、まだたくさんあるのが現状です。
私は、各医療機関で、それぞれ独自で5S活動を実行するのは、ゼロから取り掛かるため、効率が悪いと考えています。そこで、図1で示すような体制を作り、各医療機関の5S推進責任者を支援できれば、効率的で低コストの活動が実現出来ると思っています。
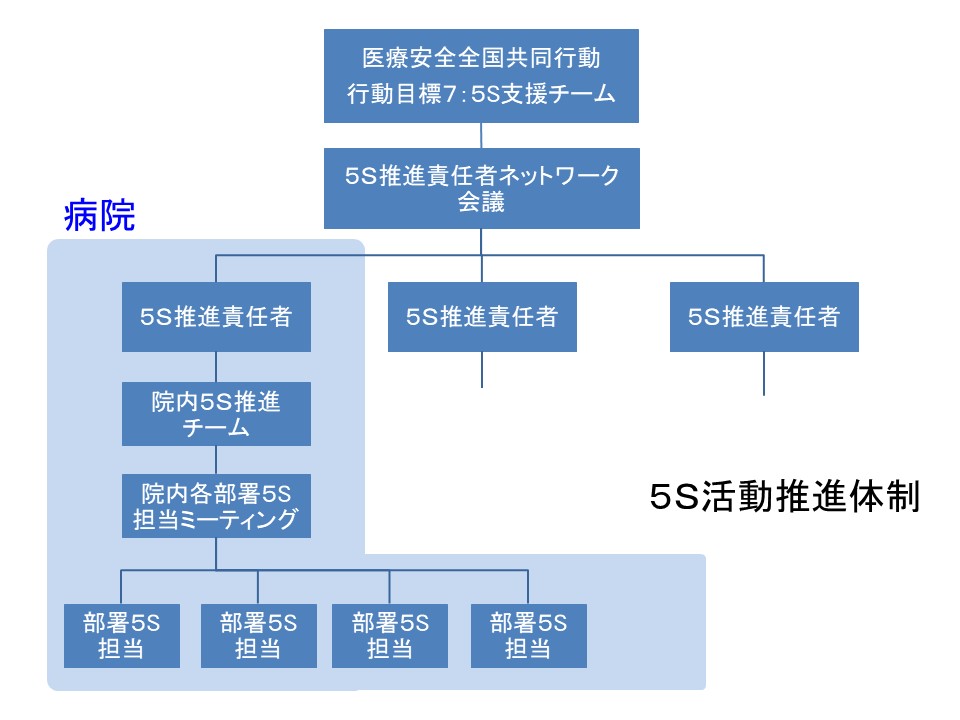
現在計画中の5S支援チームの業務内容を図2に示します。

5S活動には、5S推進のための説明資料や実際に活動する時に使用するスケジュール表やチェック表、具体的な物品が必要です。これを各施設の推進者が、自分で勉強して、自分で資料や物品を準備するのは、時間と労力がとてもかかると考えられます。それを5S支援チームが「5S推進ツールキット(図3)」として提供する、という計画です。
支援チームメンバーには、すでに自分の病院で5S活動を経験した人が入っていますので、各病院の5S推進責任者からの質問に答えたり、アドバイスなどもできると思います。
ただし、前提として、医療安全全国共同行動への参加登録(年間登録費用 〈200床以上の病院〉1ヵ年/4万円 (200床未満の病院)1ヵ年/2万円 〈診療所、薬局等〉2ヵ年/1万円1ヵ年は4月~翌年3月、金額は税込)が必要です。

医療事故調査制度について
2021年3月6日土曜日、医療事故調査・支援センター主催で、「現状と医療機関の実践」医療事故調査制度 ~病院管理者・医療安全担当医師・医療安全担当看護師による院内調査の体験報告」(図1)というタイトルで第1回web研修が開催されました。
体験報告ということで、実際に院内事故調査を経験した病院の関係者の話は実の興味のある内容であり、参考になりました。ただ、その体験談を聞きながら、私が日ごろから医療事故調査について考えていることがありますので、それをいくつか説明したいと思います。
(1)医療事故調査と遺族への対応を分けること
医療事故調査の目的は、「同じことを繰り返さない」という再発防止です。このためには、「科学的因果関係」を明らかにして、「理に適った対策」を実施しなければなりません。悲しみに暮れている遺族への対応は病院として誠意をもって対応しなければならないことは言うまでもありません。ただし、事故調査の目的は再発防止ですから、データと理論に基づいて事故に至る因果関係を明らかにしなければなりません。日ごろから患者に寄り添う医療を心がけている医療関係者にはなかなか受け入れがたい考えかも知れませんが、調査と遺族への対応を分けることは重要なことだと考えます。
(2)科学的調査が必須であること
現在の医療事故調査は「医療に起因する予期できない死亡事例」を対象としています。調査目的は上記のように再発防止です。したがって、因果関係の推定は、事故の状況において専門分野が異なるのです。医療事故の場合、次の3つの分野の分析が必要だと考えます。
・医学的分析:なぜ死亡してしまったのかという医学的因果関係を明らかにすること
・心理学的分析:なぜ、その判断をしたのかという心理的な視点から因果関係を明らかにすること
・物理学的分析:医療機器の破損があった場合は、なぜ、破損したのかという工学的あるいは化学的な物理的因果関係を明らかにすること
現状を直視すると、医療事故調査は医師が中心となって実施されているようです。そうなると死因究明の医学的分析が中心となる傾向があります。しかし、調査の目的は再発防止ですから、事例の内容に応じた心理学的分析や物理学的分析も必要なのです。
(3)調査には、知識(knowledge)、技術(skill)、態度(attitude)が必要
事故調査は「科学的因果関係」を明らかにすることなので、事故調査担当者には、調査のための知識(knowledge)、技術(skill)、態度(attitude)が必要です。
例えば、情報収集の一つに関係者からの事情聴取があります。これには関係者の記憶に基づく情報収集なので細かな配慮や技術が必要です。質問の仕方によっては「誘導」になってしまう危険性があります。したがって、事故調査を行うための技術習得のためには、「体系的な教育訓練」が必要だと考えます。
いろいろ問題のある医療事故調査制度ですが、医療安全のためには必須の制度であり、この制度により医療のリスクの低減が大いに期待できると、私は確信しています。最初から完全な制度の実施は不可能です。運用しながら改良していくのがいいと考えます。

医療の場面も日常の場面も同じ
チューブに関するトラブルがたくさん報告されています。
患者さんの自己抜去や接続間違い、介助作業中でのひっかけなど、結果や原因もいろいろです。中には、医療機器の電源ケーブルを足でひっかけて抜けてしまった、という事例も報告されています。
事故やトラブルが発生しないようにするためには、まず、作業環境におけるハザード(hazard:潜在的危険性)の発見能力が必要です。医療の現場はハザードがたくさんあります。そこで、このハザードの発見能力を養成するために行われている方法の一つがKYTなのです。
KYTは、危険予知訓練(きけんよちくんれん:Kiken Yochi Training)のことで、工事現場や製造現場などで、事故や災害を未然に防ぐことを目的に、そこで働く作業者が、当該作業に潜む危険を予想し、指摘し、具体的にどのように回避するかを考える訓練です。
医療の現場はハザードがいたるところに存在しているので、KYTは非常に有効な教育訓練手法です。実際に病院や介護施設などで広く採用されています。この能力は、医療の現場だけでなく、日常の場面でのハザードを発見することで高めることができます。逆に言えば、日常の場面でのハザードの存在を知覚認知できなければ、医療の現場でのハザードに対して十分な発見能力を身に付けることができません。
写真1は、医療安全全国共同行動主催の医療安全管理者養成セミナーにおいて、遠隔での実習のために機材を準備している様子です。電源コードやLANケーブルが床にあります。これが気にならなければ、医療の現場での医療機器の電源コードや計測用ケーブルのハザードを検知することは難しいと考えられます。
写真2は、電源コードやLANケーブルをテープで押さえ、歩くときに引っ掛ける可能性を少なくした状態です。医療の現場では移動を伴うことが多いので床にテープで固定する、ということは実質的に難しい場合もあると考えられますが、それでも「危ないぞ!」という感覚も持って、現場の状況に応じた対策を取っていただきたいと思います。


慶友整形外科病院P4S活動
群馬県館林市にある慶友整形外科病院では、P4S活動に取り組んでいます。
P4Sとは一体何か?一般の人には分からないのが当然です。これは慶友バージョンの「新5S」のことです。
さて、新5Sとは何でしょうか。これもあまり聞いたことがないかもしれません。しかし、「5S」は聞いたことがあると思います。また、多くの病院ではすでに5Sを取り入れ、積極的に取り組んでいます。これは「医療安全と効率」に極めて重要な活動です。
5Sとは、ご存知の通り、整理(Seiri)、整頓(Seiton)、清掃(Seisou)、清潔(Seiketsu)、そして躾(Shitsuke)のことです。新5Sとは、この5つのSの中で最も重要なのは躾であるという考えから、躾を一番先に持ってきて、躾、整理、整頓、清掃、清潔に並び替えたものです。ただし、ただ並び替えただけでなく、この最初の躾を本当に最も重視しているのです。つまり、躾がしっかりとしていなければ、ほかのSはうまく行かないという考えなのです。
慶友整形外科病院では、理事長が職員に対して、”もっとも重視すべきものは「まごころ」である”という考えをいつも訴えていたことから、「まごころフィロソフィー」という病院職員が共通に持つべき価値観を定めました。そこで、まごころフィロソフィーを中心に整理、整頓、清掃、清潔の活動に取り組むことにし、P4S活動と呼んで取り組んでいます。
この写真は、P4S活動推進グループのミーティングの様子です。プロジェクトリーダーは、昨年入職したばかりの若い女性です。初めての取り組みなので、うまく行っていない部分も多いのですが、みんなで知恵を出し合って活動しています。
写真の右手前には病院長が出席しています(写真1)。ここが重要なところです。最高責任者があれこれ指図をするのではなく、具体的活動については活動の主体である職員に任せ、しかし、ただ任せておくのではなく、この活動は重要である、と言うことを理解し、出席してみんなの活動を見守っているのです。この姿勢が重要なのです。
私も推進グループの会議の様子を見ていますが、彼らの発想が面白いと同時に、その発想のユニークさに感心しています。

心理的働き方改革
2018年6月29日、「働き方改革を推進するための関係法律の整備に関する法律(働き方改革関連法)」が成立しました。この法律は、1.長時間労働の是正、2.正規・非正規の不合理な処遇差の解消、3.多様な働き方の実現、という3本柱になっています。医療の現場は確かに改革が必要だと思います。
働き方に関することは私の専門ではありませんので、みなさんにお役に立つことは何も出来ませんが、医療安全に関係していることから、私のところには医療安全に関する相談が多く寄せられます。ただ、医療安全の問題というよりも、人間関係の問題だと考えられるものも多いのです。
例えば、上司が自分の意見を聞いてくれない、パワハラ的言動があって仕事を辞めたいなど、一方、管理職からも、部下が言うことを聞いてくれない、部下の行動が変わらない、などの相談があるのです。これらの問題は給料を増やしたり、労働時間を短縮したりしても肝心の人間関係がそのままであれば、上司も部下もお互いに不幸な状況の改善は期待できないのです。そこで私は、この状況を少しでも改善するために「心理的働き方改革」を提案したいと思います。
先日、前橋赤十字病院の分析実習の報告をしましたが、昨年の実習報告を動画でまとめ、そのなかに心理的働き方改革の提案をしていましたので、紹介します。2020年に作成した動画ですが、私の主張は変わっていません。参考にしていただけると幸いです。
最初の部分は報告事項ですが、働き方改革については、8分45秒あたりからです。